皆さん、こんにちは。きんたろーです。
今回は、2023年2月にオンラインサロン『はじまりのまち』で開催したセミナー『脳卒中リハビリテーションにおける臨床推論のリアル』

今回は、本セミナーの中でお伝えしたポイントや病態解釈、方法論を意思決定するまでの流れについて実際に使用したスライドを交えながら解説していきたいと思います。
「アーカイブ(動画)のみだと、ついつい聞き流してしまう。」という方は、ぜひテキストにてご自身のペースで理解を深めてください。
本セミナーの内容は私きんたろーの臨床推論の流れをまるっと開示しています。
何度も繰り返しご覧き、ご自身の臨床に実装してもらえたら嬉しいです。
ちょっとお知らせ
オンラインサロン『はじまりのまち』では、今回のセミナーはもちろん過去のセミナー全てアーカイブ+配布資料のダウンロードが可能です。ぜひ、ご興味ある方はご参加ください!


【セミナー文字起こし】脳卒中リハビリテーションにおける臨床推論のリアル
①セミナーのテーマ
このセミナーで僕が皆さんに「こうなって欲しいな」といういわゆるゴールですが、それは…
「方法論ありきではなく、全ての意思決定に理由&説明ができる臨床をしよう。」
と、コレに尽きます。
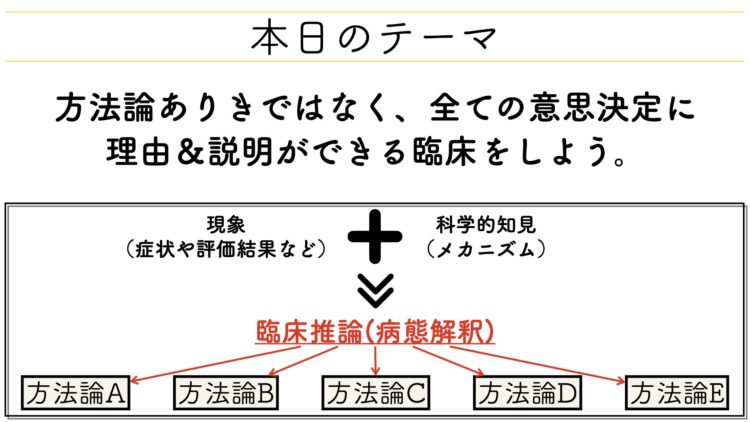
というのも、これまで症例発表はもちろん臨床相談等で多くの理学療法士や作業療法士の皆さんとお話ししてきましたが、そこでよくあるのは「先にやりたい、もしくはやるべき方法が決まっちゃってる」ということです。
要は、ほぼほぼ出来レースなんですね。
患者様を担当したその瞬間に「実施しようとしている方法」は既に決まっているので、そうすると病態解釈を行う際にその方法がまるでピッタリであるかのように情報を集めていくと。
そうした臨床になっているケースがめちゃめちゃ多いなと感じています。
上の画像で言うならば、示している矢印がまさに逆走している感じですね。
方法論が先行することの弊害
「臨床の流れが逆走してしまうと何が問題か」というと大きく2つあります。
- 臨床自体がギャンブルになる
- 「自分の臨床を自分の言葉で説明できない」という状態に陥る
①の「臨床自体がギャンブルになる」とは、「その方法が奇跡的にマッチした病態であれば成果は出るが、一方で病態にマッチしていなかったときは成果が出せない。」と至ってシンプルなものです。
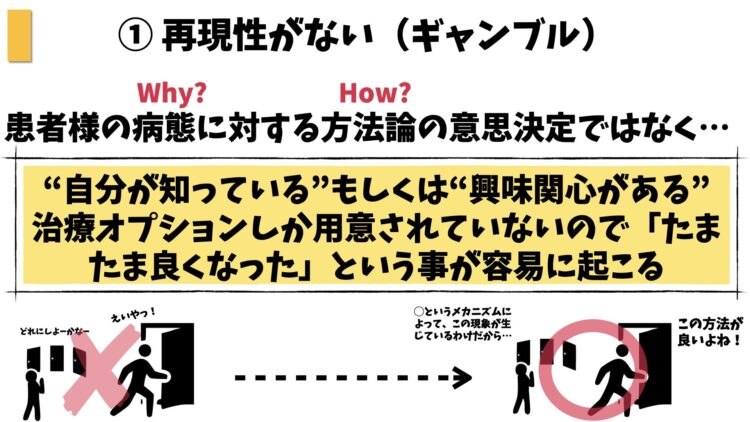
もう一つ「自分の臨床を自分の言葉で説明できない」とは、もうそのままの意味です。要は…
 セラピスト
セラピストいくつか方法論がある中で病態解釈をした結果、私は〜だと考えたのでAという方法を選びました。
これができないわけです。
「えぇ…そんなわけないじゃん。コレくらいできて普通だろ。」
と思うじゃないですか?
できない人が圧倒的に多いです。
だからこそ、方法論を最初に決め打ちしている人の多くは「先輩から習ったから」、「病院で決まっているから」、「セミナーで習ったから」というように、その方法をチョイスした理由が全て人任せになっている傾向にあるんです。
なのでまずは、この順番ですね。
『方法論→病態解釈』ではなく『病態解釈→方法論』という、このプロセスをしっかり踏めるようになってほしいというのが僕の願いです。
それでは、以上を踏まえた上で実際の臨床を通してその流れや方法論の意思決定のやり方について解説していきたいと思います。
②ケースの紹介
今回、ご紹介させていただくケースの概要情報を共有します。
- 脳卒中発症から10年経過
- Brunnstrom Stage:ステージⅢ
- fugl meyer assessment:29点
- 日常生活の中で麻痺側の使用ほぼなし
- 「人形の手がくっついている感じ」とのこと
まず、本ケースは脳卒中発症から10年経過しておりいわゆる『慢性期』に該当する方になります。



『慢性期』というのは、この後方法論を選択する上で非常に大切な情報になるので押さえておいてください。
上肢・手指のBrunnstrom Stage:BRSは『Ⅲ』と随意性は乏しく、麻痺側上肢の運動機能を評価するfugl meyer assessment:FMAは『29点』という結果になっていました。
上肢FMAは66点が満点となる
FMAが29点であるという解釈については後ほどお話しするとして一旦ここでは、事実(FACT)として記載しておきます。
そして、もう一つ今回のケースの病態を理解する上で特筆すべきは、上記に記載してある『日常生活の中で麻痺側の使用はほぼなし』という点です。
これは、現在生活期(慢性期)の方のリハビリに携わっている方であれば容易に想像がつくと思いますが、随意性が乏しいまま数年経過すると「片手でもなんとかやれちゃってんのよね」と片手で生活する日常に慣れてしまうケースというのがほとんどです。
ーその結果として何が起こるかー
それは、今回のケースのように「人形の手がくっついている感じ」と、いわゆる自分の身体の一部を自分のものであると感じない等の現象(身体所有感の欠如)が生じてしまうわけです。
そうすると、益々麻痺側上肢を使って生活しようとは到底思えないわけですから運動機能の回復からは遠のくといった悪循環が生まれてしまいます。
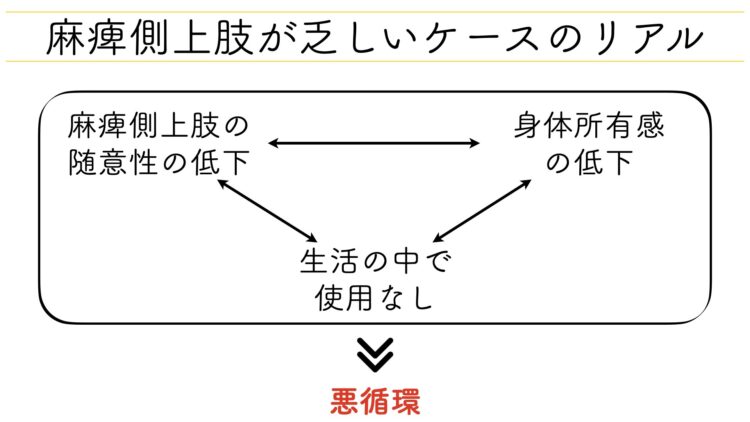

だからこそ僕自身、『身体所有感の問題』というのはそこそこ重要度の高いものとしてファクト情報に取り入れています。
③FMAのカットオフ値と詳細項目
本ケースのFMAは29点でしたが、この点数だけポンと投げられても「それが良いのかor悪いのか」はわかりません。
そこで必要になるのが、FMAのカットオフ値です。
FMAのカットオフ値は先行研究によって明らかになっていて、その内訳と本ケースの実数値との比較は以下です。


- 軽度:47点以上
- 中等度:20〜46点
- 重度:19点以下
また、もう一つ「どの項目が良くてどの項目が上手くいっていないのか?」という点も非常に重要です。
これはFMAに限らず、berg balance scale:BBSなど他の評価方法でも同じことが言えます。
というのも、点数のみだとご本人が抱えている病態(苦手なパターンや動き)が掴めないからです。
全ての項目の評価結果を見て、そこから「現状何が課題っぽいのか?」というのを分析することで、方法論の意思決定を行う際の手助けになります。
ちなみに、今回のケースの場合は以下のような結果でした。


A項目は主に『肩関節と前腕の運動』、B項目は『手関節の運動』、C項目は『手指の運動』となっています。
結果を見ると、肩関節と肘関節の動きを伴う動きに関しては2点(問題なし)もしくは1点(一部可能)がいくつかあるのに対し、手関節・手指に関しては0点(不可能)がそこそこ多い結果となっていることが分かります。
④病態解釈
科学的根拠を抑える
ファクト情報については先ほど解説したので、具体的な病態解釈に入る前にまずが一旦、科学的根拠となる知見を抑えます。


今回本ケースが叶えたいこと、それは「食事中に手が補助として使えるようになりたい」ということで主に手関節・手指に対して改善ニーズをお持ちでした。
ファクト情報とご本人のニーズ、これらを踏まえた上で病態解釈を進めていきます。
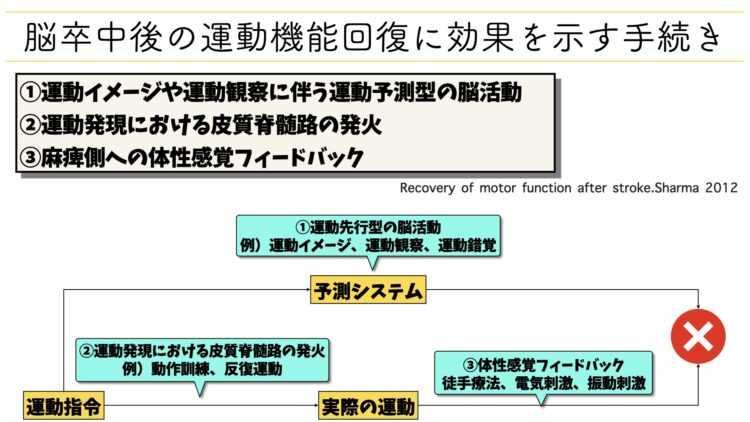
脳卒中後、麻痺側の運動機能が回復する手続として2012年にSharmaが3つのプロセスを提唱しています。
Sharmaが提唱した運動機能回復のプロセス
- 運動イメージや運動観察に伴う運動予測型の脳活動
- 運動発現における皮質脊髄路の発火
- 麻痺側への体性感覚フィードバック
このプロセスが回復を示す手続きになるということは、裏を返せば「このプロセスのどこに破綻があるか?」というのを評価し捉えることができれば、患者様本人が持つ運動機能障害の病態を掴むヒントにすることができます。

では、実際にこの3つのプロセスをどのように評価したのか?
ということですが、内容は以下です。
運動機能回復のプロセスに対する評価
- 運動イメージや運動観察に伴う運動予測型の脳活動
→手指のメンタルローテーション課題 - 運動発現における皮質脊髄路の発火
→FMA(上肢) - 麻痺側への体性感覚フィードバック
→手関節・手指に対する感覚検査
ひとまず結果だけお伝えすると、「全て問題あり」でした。
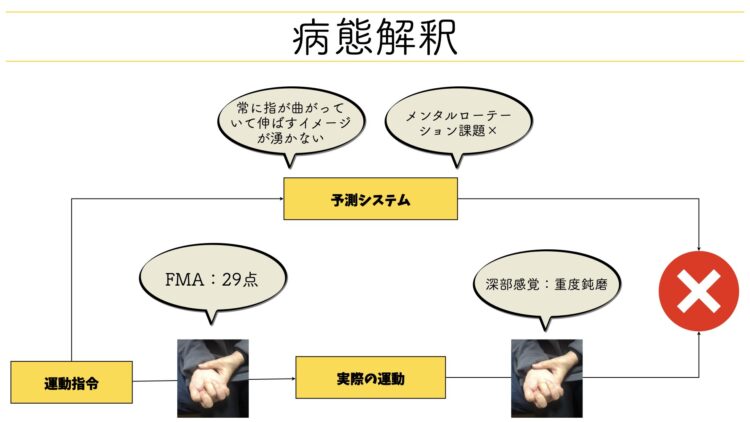

そして、これら上記の内容を構造化した内容が以下の図になります。
ここからは、こちらの構造化マップの各ハコについて一つずつ解説していきます。
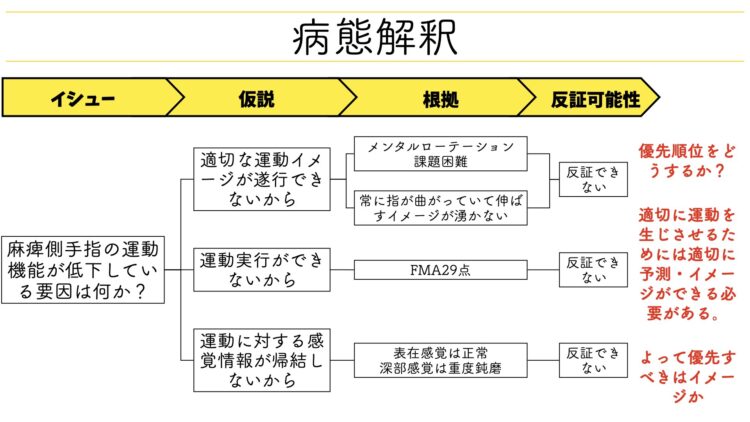

イシューを設定する
イシューの設定は病態解釈の必ず最初にすべきことになります。
もしイシューを設定しないまま病態解釈に入ると何が起きるかというと…
- 目についた問題に飛びつく
- 全ての情報が重要そうに見えてきて何から考えていいか分からなくなる
といった点に陥る場合があるので、イシューの設定は何よりも最初に優先することが重要です。
ちなみに、今回設定したイシューは「麻痺側手指の運動機能が低下している要因は何か?」としました。
これは、FMAから読み取れたファクト情報やご本人のニーズを整合した上で、解決すべき問題であると判断したためこのようなイシューを設定しました。
『イシュー』がピンとこない人はこちら


フレームワーク&仮説を立てる
そして、ここから仮説を立てていくわけですが、この時いきなり仮説を列挙しようとすると思考に抜け漏れが出てしまうので、まずやるべきは『論点を挙げること』です。
この論点を『フレームワーク』といったりします。
ここでいうフレームワークというのは、「病態解釈を行うにあたって必要な考えるべきこと」です。
つまり、「この視点さえ押さえておけば程度解像度高く病態を捉えることができるよね」という部分ですね、まずはこれをグリップする必要があります。
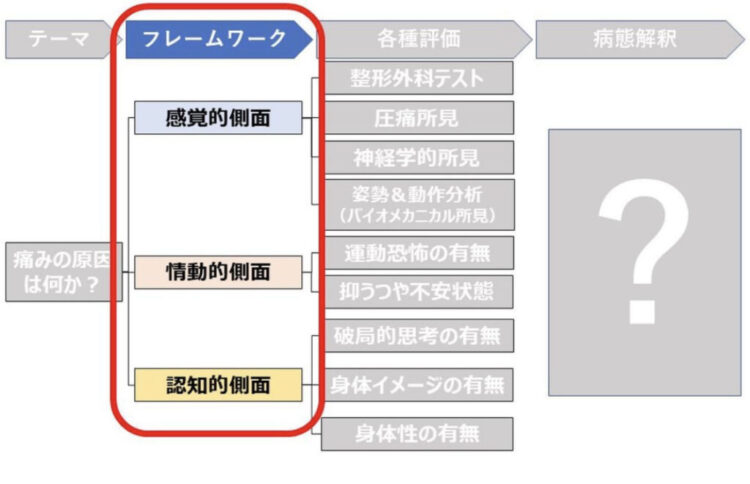
余談ですが…
痛みの病態解釈を進める際に僕がよく用いるフレームワークは『感覚的側面』・『情動的側面』・『認知的側面』の3つで、これらハコにそれぞれの評価をはめ込んでいくようにしています。

本題に戻ります。
今回のケースで僕が用いたフレームワークは先ほど示した3つのプロセスがそれです。
つまり、『運動イメージ』・『運動実行』・『感覚フィードバック』という論点ですね。
で、この論点になぞって仮説を立てていくと以下のようになりました。
- 運動イメージ
「手関節・手指の運動イメージが適切に遂行できないからではないか?」 - 運動実行
「手関節・手指の運動が実行できないからではないか?」 - 感覚フィードバック
「運動実行は可能だが、その時の感覚情報が帰結してこないからではないか?」
根拠を拾ってくる
仮説を考えたら次にやるべきことは、「根拠を拾ってくること」です。
上図を見ていただくとわかるように、根拠には『ファクト情報=事実』が必ずこなければならず、セラピストの解釈をここに混ぜてはいけません。
反証可能性を考える
そして、根拠を列挙した後に行いたいのが「反証可能性を考える」という営みです。
反証可能性というのは、『自分が「こうだ」と思った案や仮説を一旦否定的に考えてみる』という営みを指します。
要は、自分の考えを批判的に吟味するということです。
先に言っておくと、今回のケースは全ての仮説を“反証できない”、つまりどの仮説も運動機能回復を妨げる要因になりうるわけで
ただ、これだと「反証可能性って具体的にどんなふうに考えるんや」と言われそうなので一つ例をだします。
ー反証可能性の具体例ー
例えば、「膝の痛みは炎症が原因ではないか?」という仮説を立ててたとして、その根拠として「術後だから」という根拠を考えていたとします。
ところが、他のファクト情報をよく見てみると「患部に炎症徴候がない」や「CRPが正常」みたいな事実があった場合は、「膝の痛みは本当に炎症が原因か?」と、立てていた仮説を疑う(反証可能性)ことができます。
すごく簡単な例ですが、反証可能性とはこういった自分の仮説を覆す根拠に目を向けることをいいます。
臨床推論の中に反証可能性というプロセスを踏むことで、臨床を進めていく上でよくある『確証バイアス』を防ぐことができるんです。


では、本題に戻ります。
先ほど言った通り、今回のケースは仮説が反証されないため、出てくる困りごととしては…
「どっから手をつければいいんだろうか…?」ということです。
臨床において、仮説がたった一つに絞られるというケースもあれば今回のように、複数の仮説が病態のキーポイントになりうるというケースもよくあります。
こういった場合に遭遇したとき考えるべきことは『優先順位』です。
なぜならば、いくつかの仮説を一挙に解決しようとすると、複数の臨床を同時に展開するという世界線を描かなければ解決できないからです。
よって、「全部大切である」という前提はおきつつも「いま最も解決すべき仮説はどれか?」という視点に頭を切り替える必要があります。
続きは『はじまりのまち』で
この続きで書かれていること
- 優先順位を決める時のコツ
- 身体所有感のメカニズム
- 病態に基き方法論を意思決定するやり方
- 方法論の調べ方(論文検索)
・PICOの立て方 - アウトカムがどのくらい上がれば「効果あり」と言えるかを考える
・MCIDという視点 - 方法論の頻度や回数の正しい決め方
- FMAを難易度順に並び替え最適な課題指向型訓練を設定する











『イシューの設定』〜『反証可能性』における病態解釈の流れをざっと解説している記事も書いているので、ご興味ある方は併せてご覧ください。



コメント