さて、日々臨床現場で治療やリハビリテーションに従事している皆さんであれば、必ず行っているのが『臨床推論』ではないでしょうか?
この臨床推論が、「得意だー!」という人もいれば一方で中には「あぁ、臨床推論苦手なんだよな…」と感じている方もいるのではないでしょうか?
そこでこの記事では、以下3つの論点を抑え少しでも臨床推論に対する苦手意識を克服していただけたらと思います。
- 臨床推論で行うべき流れをざっと抑える
- 臨床推論を行う際に一番躓きやすいポイントを抑える
- 臨床推論で躓いたときにリカバリーする方法を抑える
それでは、始めます。
臨床推論の一番の難所とそれを解決する方法
臨床推論の流れをざっと解説
臨床推論を進めていく際の流れですが、大きく以下のようなフローになるのではないかと僕は考えています。
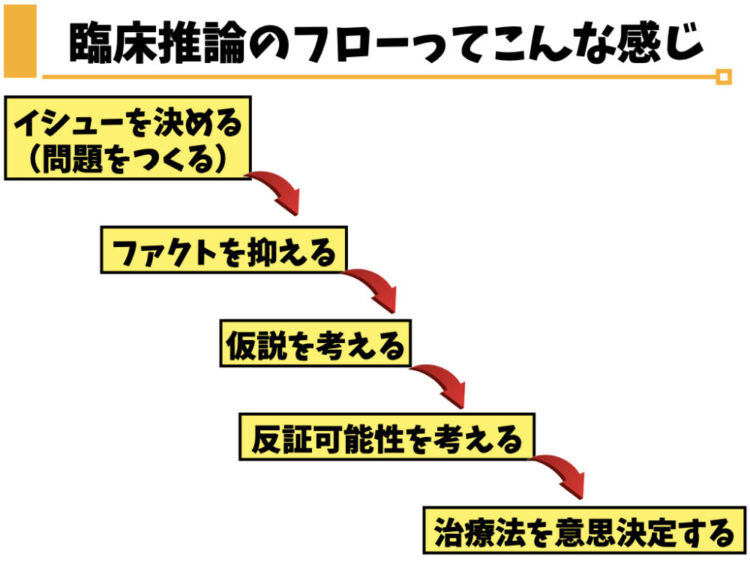
ひとまず、これだけ提示されてもピンとこない方もいると思いますので、上図で示しているハコの中身を一つずつ解説していきます。
イシューを決める(問題を作る)
臨床推論のスタートは絶対にここから始まります。
なぜならば、臨床推論というのはいわば『患者様が抱えている問題を解決すること』になりますが、ここで大切なのは問題が最初から用意されているわけではないからです。
養成校やセミナーなどにおいては、あらかじめ教員や講師が問題に対する答えを用意してくれていますが、臨床においては何が問題なのかすら分からないところからスタートします。
よって、セラピストであるみなさんは「問題を作る」ということから始めなければなりません。問題が存在しないことには『解く』こともできないからです。
そして、この問題を作る時のコツ。それは…
「目の前の患者様にとって、いま考えるべ気ことは何なのか?」
ここを、解像度高く考えることが問題を作ることの第一歩になります。間違っても、これは自分が考えたいことではありません。患者様にとって必要な問題(問い)を作ることが重要です。

ファクトを抑える
臨床推論のテーマとなる問題を作ったら、その次に行うのが『情報収集』です。
この時に拾い集める情報のことを『ファクト』と言いますが、ファクトとは『事実』のことであり臨床に置き換えると患者様が示す『症状』や『検査結果』などがこれに当たります。
ファクト情報を拾い集めるときに大切なことは、このフェーズの段階で自分の解釈を混ぜないことです。
繰り返しですがファクトとは『事実を抑えること』であり、ここに自分の解釈が混ざってしまうと患者様の病態が歪んでしまいます。
事実の中に解釈が含まれてしまった結果よくあるのは、セラピストにとって都合の良いように病態解釈が進んでしまうことです。
セラピストにとって都合の良いように病態解釈が進むと、患者様に必要なリハビリテーションからは離れてしまいますのでここは注意が必要です。
仮説を考える
事実を拾い集めた後に行うのが、「仮説を考える」ことです。
『仮説』とは、様々なファクト情報と自分が持ち合わせている知識を統合して、「〜の原因は〜ではないだろうか?」という予測を考える営みですが、なぜ臨床において仮説を考える必要があるのか?
その理由としては、仮説なしに臨床を進めてしまうと目的なく治療法の意思決定に進んでしまいやすく、その結果として行き当たりばったりの臨床となってしまうからです。
仮説とは、原因に対して自分なりの解決策を考えることなので、「仮説がない」ということはつまるところ適切な打ち手が打てない可能性が非常に高いです。
そうなると、患者様にとって必要なリハビリテーションを提供できないことになるため、臨床推論を行う上で「仮説を考える」というのはとても大切な営みの一つになります。
反証可能性を考える
『反証可能性』とは、自分自身が立てた仮説に対してある種批判的にその仮説を検証することです。
「なぜ、自分自身が立てた仮説をあえて批判的な目線で検証する必要がるのか?」というと、これは自分が考えた仮説には『バイアス』がかかっていることが多いからです。

『バイアス』とは思考の偏りのことで、臨床推論を行うときによく起こりがちな問題として(先ほども少し話しましたが)、患者様に必要なリハビリではなく自分がやりたいリハビリを意思決定してしまうということがあります。
この問題が生じてしまう原因にはいくつが要因があるのですが多くは、「セミナーで習った知識を使ってみたい」というものだったり、「特定の手技手法を用いたい」であったりと、要は「セラピスト自身が興味関心のある知識をベースに推論を組み立ててしまう」というのがバイアスのかかったリハビリテーションを進めてしまう要因になりがちです。
だからこそ、自分が立てた仮説に対してあえて反証可能性を考え批判的吟味を行うことで、仮にバイアスが強くかかった臨床推論を進めていた場合には、このタイミングで「患者様本位ではなくセラピスト主導の推論になっている」ということに気づくことができます。
治療法を意思決定する
反証可能性を考え、自分自身の臨床推論(病態解釈)を批判的吟味した後、それでも「この仮説が有力ではないか?」と結論づけたのだとしたらその後に行うのが、実際にその仮説を検証するための治療方法を意思決定していくことです。
ここで用意されているオプションというのがいわゆる『装具療法』や『電気刺激療法』などをはじめとする各種方法論です。
病態解釈に基づいた結果、様々な方法論のうちどれが目の前の患者様にマッチするのかをこのフェーズで決めていくのです。
というわけで、一旦臨床推論のプロセスフローを簡単にまとめるとこんな感じになるかなと思います。では、これを踏まえた上で皆さんに一つ質問があります。それは…
皆さんは、この一連のフローの中で果たしてどこが最も難しいと感じるでしょうか?


臨床推論の中で最も難しいのは「仮説を考えるフェーズ」
人それぞれ難所となるフェーズは異なるかと思いますが、おそらくここまで述べてきた臨床推論のフローの中で多くの方が躓きやすいのは「仮説を考える」フェーズではないでしょうか?
正直、臨床推論のスタート地点である『問題を作る』というフェーズも非常に難しいのですが、ひとまずは大多数の方が悩むであろう「仮説を考える」という部分にフォーカスを絞ってお話しします。
まず、仮説を考えるフェーズが最も難しい理由、それは基本的に『仮説の量』は『自分が持っている知識の量』に依存する部分が大きいからです。
語弊があるといけないので補足すると、もちろん知識がたくさんあるからといってそれに比例するように仮説がポンポン量産できるとは限りません。
しかし、手持ちの知識が皆無であれば仮説はほぼ確実に生まれません。なぜならば、仮説というのは実際の臨床像と知識を組み合わせることによって想起されるものであるからです。
つまり、知識が手元にない状態では仮説を考えるための材料が存在しないのと同義です。
例えば、歩行障害が生じている患者様を見て、「歩行障害の原因は腸腰筋の筋力低下が問題なんじゃなかろうか?」という仮説が立てられるのは、そのセラピストが歩行における腸腰筋の運動学的な役割としての知識を既に知っているからです。
だからこそ、臨床推論のなかで「仮説を考える」というフェーズにおいてはある程度知識がない状態でなければならないのです。
しかし、一方でそうなると現実においてはこのような壁にぶつかります。それが、物理的な経験不足によって知識量が担保できていない場合です。
そして、このケースが当てはまる人物というのが『実習生』や『新人セラピスト』です。もちろん、ここに示す全ての人が「知識量が少ないんだ!」というわけではありませんが、大多数の学生や新人セラピストの方は先輩セラピストに比べると、やはり経験不足によって知識量が少ない状態にある可能性というのが限りなく高いです。
となると、考えなければならないのは…
「どうやって、知識不足を補って仮説を沢山生み出すか?」ということです。
仮説を量産するには、知識量というのはある程度必要になってくるのは間違いないのですが、しかし知識を定着させるには一定の時間を必要とします。
しかし一方で患者様はというと、新人セラピストに十分知識が身につくまでは当然待ってくれるはずがありません。だからこそ、特に新人セラピストの皆さんは時として、「仮説を考える」という行為を最短距離で求められたりする場合があります。
では、最後に「手元にまだまだ知識量は少ないが、そのような場合どうやって仮説を考えるか?」という問いに対して一つ解決方法をご紹介しようと思います。
臨床推論において仮説が立てられないときの解決方法

このイラストで述べている通り、結論からいうと「症例検討会をガンガンやりましょう!」です。
その目的は、既に知識を持っている人から知識を借りてくることです。
自分自身の手元に知識がないのであれば、他者から知識を借りてその知識と臨床像を照らし合わせることで自分一人では到底考えつかなかった仮説を立案することが可能になります。
そのため、いま現在新人セラピストの方で、仮説を考えるフェーズで息詰まっている方がもしいれば、同僚や先輩にお願いし症例検討会をどんどん開催することをオススメします。
症例検討会の目的は、議論を通して新たな仮説を生み出すことなので大規模な形で行うことで逆に意見が生まれにくい状態となるのであれば、小規模でも全然OKなので多様な意見が生まれる状態をまずつくった方がよい。
症例検討会を行う際の注意点
ここからは、症例検討会に参加するみなさんに向けて、『症例検討会を実施する際に注意しておきたい点』について触れておきたいと思います。結構よくありがちな落とし穴なのでぜひ最後までご覧ください。
症例検討会を行う際の注意点、それは…
『方法論の答え合わせになってしまってはダメ』ということです。
症例検討会を行う際によくあるのが、聴衆者の方が一斉に「方法論をどうするか?」というテーマで議論が先行しがちになってしまうことです。
もちろん、方法論を考えるフェーズが症例検討会のテーマであるならばこれは全然問題ないのですが、あくまでここで解決したいテーマは「病態解釈を行う上で必要な仮説は何があるか?」です。
発表者は、「現状知識不足である」→「その結果、仮説が浮かばない。」という状態なので、この病態解釈がふわっとしたまま方法論の議論に入っても、「なぜ、その方法論を実施する必要があるのか?」という問いに答えられない可能性が大です。
そうすると、当然議論についていくことはできないので結果、発表者が解決したい悩み事は置いていかれてしまう状態になってしまいます。


だからこそ、『仮説を考えるための』症例検討会を実施する際に最も大切なことは、そのテーマを逸脱しないように議論を進めていくことです。
そして、そのために最も重要な役割を担っているのがファシリテーター(進行役)です。
聴衆者は、基本的に自分が考えていることを言いたい場合が多いので、結果議論の本筋から外れた発言をするケースはよくあります。
しかし、これを放任していると議論はどんどんテーマから逸脱していってしまうので、ファシリテーター役の人はきちんと議論の流れに手綱をかけておく必要があります。

臨床推論の難所と解決法まとめ
それでは、今回お伝えしていた内容をまとめます。
- 臨床推論のプロセスフローの中で最も躓きやすいのが『仮説を考える』フェーズである。
- その理由は、仮説の量は持っている知識量に依存する側面があるからである。
- 手元に知識がない場合は、『他者から知識を借りる=症例検討会を行う』のがオススメ。
- 症例検討会の目的はあくまでも『仮説出し』であり、方法論の答え合わせにならないよう注意が必要。
- そのために大切な役割を担っているのは進行役である。


コメント